Zakażenie TORCH: opis choroby, diagnoza, interpretacja analizy, leczenie
Podczas noszenia płodu matki oczekującej należy chronić organizm przed chorobami zakaźnymi. Wśród nich są patologie przenoszone wewnątrzmacicznie z kobiety na zarodek. Choroby te bardzo negatywnie wpływają na rozwój zarodka, powodują anomalie i deformacje nienarodzonego dziecka. Nazywa się je infekcjami TORCH. W ciężkich przypadkach choroby te mogą nawet doprowadzić do śmierci płodu.
Co to za infekcja?
Słowo TORCH (TORCH) to skrót angielskich słów oznaczających różne choroby:
- T (toksoplazmoza) - toksoplazmoza;
- O (inne) - inne infekcje;
- R (rubeola) - różyczka;
- C (cytomegalia) - cytomegalia;
- H (opryszczka) - opryszczka.
Ponadto, słowo "pochodnia" przetłumaczone z angielskiego oznacza "pochodnia", co podkreśla niebezpieczeństwo tych chorób.
Grupa "inne infekcje" (inne) obejmuje choroby takie jak chlamydie, kiła, rzeżączka, listerioza, zapalenie wątroby, grypa, ospa wietrzna, brodawczaka, a także patologii wywołanych przez enterowirusy.
Ryzyko infekcji i patogenezy
Zakażenia TORCH u kobiet w ciąży mogą być łagodne lub bezobjawowe. Jednak w każdym przypadku są one bardzo łatwo przenoszone na płód. Wynika to z następujących czynników:
- Wiele bakterii i wirusów ma specyficzną orientację przeciwko tkankom zarodkowym.
- W ludzkim zarodku metabolizm jest przyspieszany, więc jego komórki stają się sprzyjającym środowiskiem dla rozwoju mikroorganizmów.
Zakażenia TORCH mogą mieć inny mechanizm rozwoju. Zależy to od nasilenia objawów patologii matki oczekującej, postaci choroby, a także czasu trwania ciąży.
Jeśli infekcja płodu wystąpiła od 1 do 8 tygodni ciąży, to śmierć zarodka, poronienie, powstawanie różnych nieprawidłowości rozwojowych lub niewydolność płodu.
Zakażenie podczas rozwoju wewnątrzmacicznego w ciągu 9-28 tygodnia prowadzi do zakłóceń w tworzeniu narządów. Może wystąpić wodonercze (powiększenie i atrofia nerek) lub wodogłowie (obrzęk mózgu).
W późniejszych stadiach rozwoju, immunologiczna ochrona przed patogenami zaczyna działać u płodu. Jednak w tym okresie zakażenie zarodka może prowadzić do negatywnych konsekwencji. Dziecko może urodzić się przedwcześnie, z niską wagą i oznakami infekcji.
Sposoby transmisji
Łożysko chroni przyszłe dziecko przed negatywnymi wpływami. Jednak bakterie i wirusy są w stanie przeniknąć tę barierę. Najczęściej infekcje TORCH są przenoszone drogą transplacentalną. Ta metoda rozmnażania jest charakterystyczna dla wszystkich wirusów, a także dla listerii, bladego treponemy (czynnika wywołującego kiłę). Toxoplasma.
Czynnik sprawczy rzeżączki (gonococcus) zwykle rozprzestrzenia się w sposób rosnący. Po pierwsze, drobnoustrój infekuje płyn owodniowy, a następnie zarodek jest zarażony.
Infekcja dziecka może nastąpić przy urodzeniu. Ten rodzaj przenoszenia jest charakterystyczny dla chlamydii, ureaplasmy, wirusa opryszczki i wirusa brodawczaka ludzkiego (HPV). W bardzo rzadkich przypadkach hematogenna droga transmisji jest możliwa, gdy infekcja dostanie się do zarodka wraz z krwią ze zmiany w ciele kobiety.
Ogólne objawy
Objawy zakażeń TORCH można podzielić na ogólne i szczegółowe. Typowe objawy tych patologii są charakterystyczne dla wszystkich chorób przenoszonych drogą domaciczną. Można wyróżnić następujące objawy charakterystyczne dla wszystkich zakażeń:
- Infekcja we wczesnym okresie ciąży prowadzi do śmierci płodu i poronienia.
- Ponadto infekcja podczas krótkich okresów ciąży może powodować wady serca, mikro- lub wodogłowie, odchylenia w budowie ramion i nóg.
- Infekcja w 2. i 3. trymestrze prowadzi do zapalenia płuc, uszkodzenia narządu wzroku, powiększenia wątroby i śledziony oraz opóźnienia rozwojowego.
Ważne jest, aby pamiętać, że skutki zakażenia wewnątrzmacicznego nie zawsze są widoczne po urodzeniu. Mogą pojawić się w ciągu kilku miesięcy lub nawet lat po urodzeniu dziecka.
Następnie zostaną rozważone konkretne objawy choroby.
Toksoplazmoza
Toksoplazmoza jest pasożytniczą patologią wywołaną przez najprostsze mikroorganizmy. Kobieta może dostać tę chorobę ze zwierząt (najczęściej z kotów) lub jedząc niesmażone mięso. Kobieta w ciąży ma gorączkę, osłabienie, bóle stawów, ogólne złe samopoczucie, wzrost węzłów chłonnych.

Jeśli matka jest chora, płód jest zarażony w około jednej trzeciej przypadków. Toxoplasma jest pasożytem wewnątrzkomórkowym i łatwo przenika przez łożysko. Dziecko nienarodzone ma uszkodzenie mózgu, oczu, serca i wątroby. Jeśli infekcja wystąpiła we wczesnej ciąży, płód często umiera i dochodzi do poronienia.
Przy infekcji zarodka w późniejszych stadiach zmiana nie jest tak wyraźna. Jednak choroba może wpływać na zdrowie dziecka kilka lat po urodzeniu. Wyraża się to w zaburzeniach endokrynologicznych, upośledzeniu słuchu i wzroku u dziecka.
Jeśli kobieta miała toksoplazmozę ponad 6 miesięcy przed zajściem w ciążę, nie wpłynie to na organizm nienarodzonego dziecka.
Różyczka
Ta infekcja TORCH jest najbardziej niebezpieczna dla ciężarnej kobiety. Jeśli przyszła mama miała kiedyś różyczkę, kontakt z chorymi nie jest dla niej niebezpieczny. Ta choroba pozostawia silną odporność. Jeśli kobieta nie cierpi na tę chorobę przed zajściem w ciążę, powinna unikać kontaktu z nosicielami infekcji TORCH tego typu. Ta patologia jest bardzo łatwo przenoszona przez unoszące się w powietrzu kropelki.

Infekcja płodu tym wirusem w pierwszym trymestrze ciąży w 50% przypadków prowadzi do wrodzonego zespołu różyczki. Patogen przenika przez łożysko. W rezultacie dziecko rodzi się z zaćmą, jaskrą, wadami serca i ośrodkowego układu nerwowego, nieprawidłowym rozwojem narządów moczowych i przewodu pokarmowego. Infekcja zarodka w 13-16 tygodniu prowadzi do wrodzonej głuchoty. W późniejszych okresach płód jest bardzo rzadko zakażany.
Aby uniknąć niebezpiecznych konsekwencji, lepiej jest zapobiegać infekcjom TORCH z wyprzedzeniem. W tym celu należy poczekać na różyczkę przed poczęciem dziecka.
Opryszczka
Opryszczka na ustach (wirus pierwszego rodzaju) i na genitaliach (drugi typ) jest niebezpieczna dla płodu. Jeśli w ciąży matka cierpiała w przeszłości, płód jest częściowo chroniony przez przeciwciała. Należy jednak pamiętać, że patologia ta jest spowodowana przez wirus, który pozostaje na zawsze w komórkach. W niekorzystnych warunkach mikroorganizm można reaktywować. Dlatego w czasie ciąży konieczne jest zapobieganie ostrej postaci choroby.
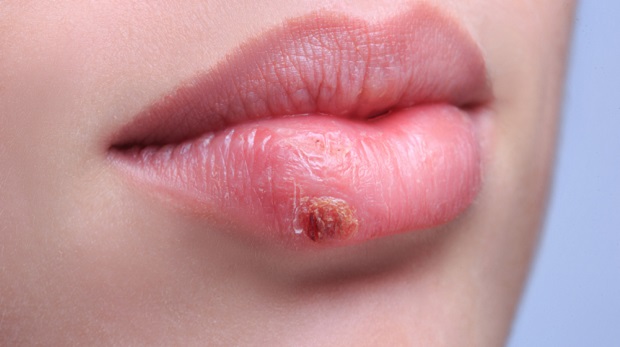
Jeśli przyszła matka najpierw zaraża się opryszczką we wczesnej ciąży, może to doprowadzić do śmierci płodu i poronienia. Mogą również być oznaczone wady rozwojowe różnych narządów: serca, przewodu pokarmowego. Często powstały rozpad mózgu.
Jeśli choroba występuje u matki w drugim i trzecim trymestrze ciąży, to jest obarczona faktem, że dziecko może urodzić się głuche lub ślepe. Dziecko może cierpieć na epilepsję lub porażenie mózgowe.
W przypadku zakażenia podczas porodu, dziecko może mieć wrodzoną opryszczkę. W tym stanie dziecko ma żółtaczkę, powiększoną wątrobę i uszkodzenie ośrodkowego układu nerwowego. W około połowie przypadków dzieci te umierają. Dlatego jeśli kobieta jest zarażona zakażenie herpes w ostatnich tygodniach ciąży pokazano jej cesarskie cięcie.
Cytomegalia
Jeśli kobieta została zarażona wirusem cytomegalii podczas ciąży, może to mieć bardzo niebezpieczne konsekwencje dla płodu. Czynnik sprawczy choroby łatwo przenika przez łożysko. W zarażonym zarodku może dojść do ciężkiego uszkodzenia ośrodkowego układu nerwowego i wątroby. Często te dzieci cierpią na głuchotę i opóźniają rozwój psychoruchowy. Rodzą się z wrodzoną cytomegalią. Śmiertelność w tej postaci choroby może osiągnąć 30%.
Często skutki zakażenia wewnątrzmacicznego dotyczą dziecka dopiero w wieku 3-4 lat. Dziecko zaczyna się opóźniać w rozwoju, jego słuch i wzrok pogarszają się gwałtownie.
Jeśli jednak przed ciążą kobieta zapadła na cytomegalię, choroba zwykle nie wpływa na zdrowie nienarodzonego dziecka.
Inne infekcje
Oprócz powyższych chorób, istnieją inne choroby zakaźne, które należą do grupy TORCH. Następujące choroby matki oczekującej mogą być niebezpieczne dla płodu:
- Odra, grypa, ospa wietrzna. Choroby te nie powodują poważnych nieprawidłowości rozwojowych. Jednak w pierwszym trymestrze ciąży takie infekcje znacznie zwiększają ryzyko poronienia.
- Wirus Coxsackie (enterowirus). Infekcja domaciczna występuje zwykle w drugiej połowie ciąży. Wrodzona infekcja prowadzi do skurczów, wymiotów, gorączki, bólu gardła i wysypki na skórze dziecka.
- Chlamydia. Bakterie te są zazwyczaj infekowane przy urodzeniu. Objawy choroby rozwijają się późno. Około miesiąc po urodzeniu mogą pojawić się objawy ciężkiego zapalenia spojówek, a od 2 do 3 miesięcy wystąpi zapalenie płuc.
- Wrodzona ureaplazmoza. Ta choroba u niemowląt jest dość rzadka. W wrodzonej postaci patologii u dzieci obserwuje się zapalenie płuc, zapalenie oskrzeli i zmniejszoną masę ciała.
- Wirus brodawczaka ludzkiego. Choroba ta powoduje zakażenie dziecka podczas porodu. Brodawki są widoczne na ciele dziecka, zwykle są zlokalizowane w fałdach skóry, a także na twarzy i szyi.
- Wirusowe zapalenie wątroby. Zwykle infekcja występuje podczas porodu, rzadziej drogą domaciczną. Chory noworodek nie je dobrze, wygląda leniwie i słabo. Wtedy temperatura dziecka gwałtownie wzrośnie, pojawi się żółknięcie skóry i pojawia się biegunka.
- Rzeżączka Najczęściej czynnik sprawczy choroby dotyka oczu noworodków. Występuje gonokokowe zapalenie spojówek, któremu towarzyszy zaczerwienienie powiek, ropne wydzielanie z oczu, pogorszenie ogólnego stanu. U noworodków gonococcus może wpływać na narządy płciowe. Przejawia się to w obrzęku warg sromowych, zapaleniu cewki moczowej i pochwy, ropnym wydzielaniu. Z powodu bólu dziecko staje się niespokojne, płacze i krzyczy podczas oddawania moczu.
- Kiła W przypadku zakażenia wewnątrzmacicznego objawy choroby pojawiają się w pierwszym miesiącu życia dziecka. Po pierwsze, objawy takie jak przeziębienie lub grypa. Następnie pojawia się wysypka, powiększone są węzły chłonne, wątroba i śledziona. Dziecko cierpi na silny ból w stawach.
- Listerioza Jeśli infekcja zarodka występuje we wczesnym stadium, pojawia się poronienie. Infekcja płodu w późnej ciąży w 80% przypadków prowadzi do śmierci noworodka. Dzieci, które przeżyły, cierpią na sepsę, zapalenie opon mózgowych i zapalenie płuc.
Diagnostyka
Aby uniknąć poważnych konsekwencji dla płodu takich chorób, konieczne jest postawienie diagnozy zakażeń TORCH. Badania przeprowadzone za pomocą metody enzymatyczny test immunologiczny. Przeciwciała przeciw bakteriom i wirusom określa się w krwi pacjenta. W ostrej chorobie wykrywa się immunoglobuliny M, a w chorobach przewlekłych wykrywa się przeciwciała klasy G.
Ta analiza musi zostać przekazana kilka razy. Po raz pierwszy prowadzą badania nad infekcjami TORCH podczas planowania ciąży. Analizę należy wykonać na 2-3 miesiące przed domniemaną koncepcją. Następnie ten test powtarza się podczas ciąży płodu w następujących okresach:
- do 15 tygodni (przy rejestracji);
- w ciągu 24-26 tygodni;
- w 34-36 tygodni.
Analiza zakażeń TORCH konieczne jest również przeprowadzenie procedury zapłodnienia in vitro.
Skierowanie do badania można uzyskać od lekarza położnika-ginekologa z przychodni przedporodowej. Zazwyczaj przepisuje się test na przeciwciała przeciwko różyczce, toksoplazmozie, opryszczce i cytomegalii. W razie potrzeby lekarz może zalecić bardziej zaawansowaną analizę zakażeń TORCH. W tym przypadku wykryto również inne patogeny, takie jak chlamydia lub listeria.
Jak przetestować infekcję TORCH? To badanie nie wymaga specjalnego przeszkolenia. Krew pobierana jest z żyły na pusty żołądek. W przeddzień badania nie można jeść tłustych potraw.

Analiza dekodowania
Ile wynosi analiza infekcji TORCH? Zależy to od laboratorium klinicznego, w którym prowadzone jest badanie. Średnio przetwarzanie wyników testu trwa 1-2 dni.
Przy dekodowaniu analiza infekcji TORCH w pierwszej kolumnie tabeli wymienia typy patogenów. Druga kolumna wskazuje, czy wykrywa się przeciwciała klasy IgG, a trzecia kolumna wskazuje, czy wykrywane są immunoglobuliny IgM.
Jeśli przeciwciała klasy G i M nie zostaną wykryte we krwi, oznacza to, że kobieta jest zdrowa i nigdy nie cierpiała na tę chorobę w przeszłości. Jednak ten wynik wskazuje również na brak odporności na takie infekcje. W takim przypadku przyszła matka powinna chronić się przed możliwą infekcją i regularnie wykonywać badanie krwi na infekcje TORCH.
Jeśli przeciwciało IgM zostanie wykryte u pacjenta, ale nie ma immunoglobulin IgG, oznacza to, że kobieta miała chorobę w przeszłości i rozwinęła odporność. W takim przypadku nie ma zagrożenia dla dziecka.
Jeżeli analiza dekodowania zakażeń TORCH wskazuje, że we krwi występują przeciwciała klasy G i M, oznacza to zaostrzenie przewlekłej choroby. Istnieje ryzyko wewnątrzmacicznego zakażenia zarodka. W takim przypadku należy przeprowadzić dodatkowy test na zachłanność immunoglobulin.
Jeśli pacjent ma przeciwciała klasy M, ale nie ma przeciwciał klasy G, oznacza to, że niedawno została zarażona i jest bardzo chora. W takich przypadkach ryzyko zakażenia płodu jest bardzo wysokie. Konieczne jest wykonanie USG zarodka. Jeśli badanie to wskazuje na obecność patologii w zarodku, zaleca się badanie płynu owodniowego (amniopunkcja lub kordocenteza).
Leczenie
Leczenie zakażeń TORCH zależy od stanu kobiety. Ważne jest wyjaśnienie: czy pacjentka jest w tej chwili w ciąży, czy dopiero planuje poczęcie dziecka. Jeśli badanie ujawniło chorobę na etapie planowania ciąży, przeprowadza się pełny cykl leczenia przeciwbakteryjnego lub antywirusowego.
Sytuacja jest znacznie bardziej skomplikowana, jeśli analiza wykazała infekcję w okresie ciąży. Jeśli choroba zostanie wykryta w pierwszym trymestrze ciąży i stanowi poważne zagrożenie dla rozwoju dziecka, lekarze często zalecają aborcję.
Jeśli infekcja wystąpiła w drugim lub trzecim trymestrze, konieczna jest konsultacja z doświadczonym infekologiem. Lekarz pomoże wybrać najbardziej łagodne leki przeciwbakteryjne i antywirusowe, które mają minimalne skutki uboczne. Bardzo ważne jest przeprowadzenie i leczenie dziecka po urodzeniu. Obejmuje on mianowanie środków przeciwdrobnoustrojowych, a także korektę anomalii rozwojowych i zaburzeń funkcji narządów wewnętrznych.